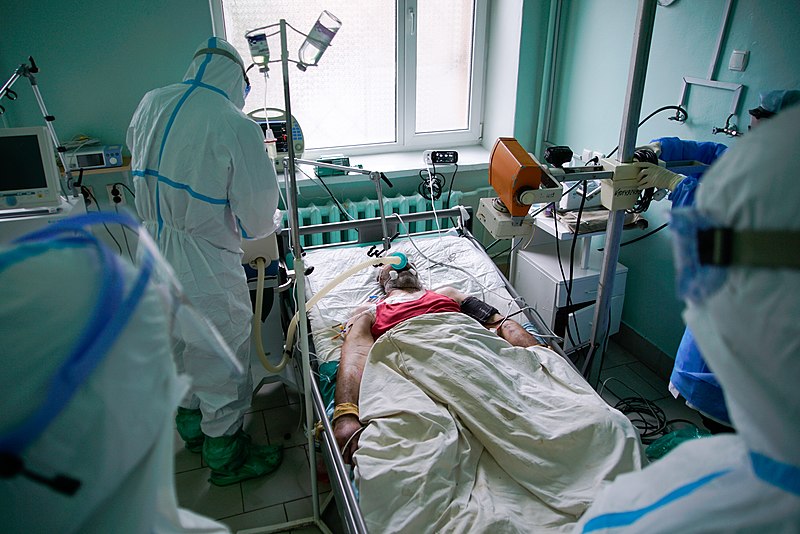
Пациенты с острым лейкозом или миелодиспластическим синдромом в активной стадии испытывали значительно большую тяжесть COVID-19, но не более высокую летальность, согласно исследованию, представленному на Ежегодной коференции Американского общества гематологии.
Результаты исследования также показали, что пациенты с острым миелоидным лейкозом (ОМЛ), острым лимфоцитарным лейкозом (ОЛЛ) или миелодиспластическим синдромом (МДС), у которых была нейтропения и прогноз до COVID-19 составлял менее 6 месяцев, имели более высокую летальность от COVID-19, чем те, у кого его не было, и могли с большей вероятностью избежать лечения в отделении интенсивной терапии.
"Инфекция COVID-19 в нераковых популяциях была связана с более тяжелым течением болезни и смертностью, когда у пациентов наблюдались низкие лейкоцитарные показатели крови или они были старше и имели сопутствующие заболевания", - сообщила Пинкал Десаи из больницы New York-Presbyterian. "Пациенты с ОМЛ и МДС, как правило, старше, у них низкие показатели крови и сопутствующие заболевания, связанные с лечением или болезнью. Мы подозревали, что эта популяция подвержена риску неблагоприятных исходов в результате инфицирования COVID-19, но предикторов таких исходов не было. Мы провели это исследование, чтобы понять эти факторы риска".
В анализ были включены данные 257 пациентов, в том числе 135 с ОМЛ, 40 с МДС и 82 с ОЛЛ. 44% пациентов имели активную форму заболевания, 46% находились в стадии ремиссии, а у 10% статус заболевания был неизвестен. 14 пациентов были исключены из анализа из-за отсутствия результатов исхода заболевания. Среди 230 пациентов с доступными данными о возрасте, 121 пациент был моложе 60 лет.
Исследователи проанализировали характеристики пациентов, результаты и предикторы, а также стратифицировали пациентов по статусу заболевания (активный первоначальный диагноз и рецидив/рефрактерный по сравнению с ремиссией) и типу гематологического злокачественного заболевания (ОМЛ, МДС или ОЛЛ). Другие переменные, которые учитывали исследователи, включали возраст, сопутствующие заболевания, а также количество нейтрофилов и лимфоцитов на момент постановки диагноза COVID-19, и активное лечение. Они также обобщили категориальные характеристики пациентов для групп и ассоциации между этими группами и характеристиками (например, выжившие против умерших, тяжесть против отсутствия тяжести) по частоте. Они оценили различия между группами и использовали многовариантный анализ для выявления независимых предикторов исходов.
В целом, 21% пациентов умерли от COVID-19, и ни активный статус заболевания, ни продолжающееся лечение рака не были ассоциированы с повышенной летальностью среди госпитализированных пациентов. Пациенты с активным заболеванием значительно чаще имели умеренную или тяжелую форму COVID-19, чем пациенты в ремиссии (тяжелая форма COVID-19, 67% активного заболевания против 33% ремиссии; умеренная форма COVID-19, 55% против 45%; легкая форма COVID-19, 67% против 33%; P < .001). Разница также была значительной при классификации инфекции COVID-19 на тяжелую и нетяжелую (P = .002). Наличие диагноза ОМЛ, основных сопутствующих заболеваний, а также нейтропении и лимфопении на момент диагностики COVID-19 ассоциировалось с тяжестью COVID-19.
Дополнительные унивариативные анализы показали значительную связь повышенной летальности после диагностики COVID-19 с пожилым возрастом, мужским полом, выживаемостью до постановки диагноза менее 6 месяцев, активным статусом заболевания, нейтропенией, лимфопенией и отказом от лечения в отделении интенсивной терапии. При многовариантном анализе всех пациентов увеличение летальности, связанной с COVID-19, было значительно ассоциировано с нейтропенией при постановке диагноза (ОР = 3,15; 95% ДИ, 1,31-8,08), предполагаемым прогнозом до COVID-19 менее 6 месяцев (ОР = 8,58; 95% ДИ, 3,24-24,46) и отказом от лечения в отделении интенсивной терапии (ОР = 6,66; 95% ДИ, 2,56-18,23). Исследователи также обнаружили, что среди госпитализированных пациентов повышенная летальность при COVID-19 была связана с прогнозом до COVID-19 менее 6 месяцев (ОР = 6,77; 95% ДИ, 2,34-22,24) и отказом от лечения в отделении интенсивной терапии (ОР = 3,98; 95% ДИ, 1,45-11,66).
Характеристики тех, кто, скорее всего, откажется от помощи в ОРИТ, включали мужской пол, пожилой возраст, курение, активное заболевание или предполагаемую выживаемость до COVID-19 менее 6 месяцев. Исследователи сообщили, что отказ от реанимации (n = 37) был связан с более высокой летальностью COVID-19 среди всех пациентов (n = 234; ОР = 15,6; 95% ДИ, 6,4-40,9), госпитализированных пациентов (n = 143; ОР = 9,2; 95% ДИ, 3,5-26,5) и пациентов, которым была показана госпитализация в отделение интенсивной терапии, но они отказались от нее (n = 61; ОР = 5,6; 95% ДИ, 1,1-56,4).
"Пациенты с активным заболеванием на момент заражения COVID 19 подвержены риску развития тяжелой формы COVID-19, требующей госпитализации в отделение интенсивной терапии, и должны находиться под тщательным наблюдением", - отметил Десаи. "Активное лечение основного лейкоза или МДС не повлияло на тяжесть COVID-19 или летальность. Пациентам следует предложить агрессивное лечение основного заболевания, если это необходимо".